2018年4月より始まった新専門医制度では、日本専門医機構と各基本領域学会が連携し、専門医制度が標準化されています。
ここでは新制度の内科専門医を経て血液内科専門医を取得するまでの取得の過程を概説します。
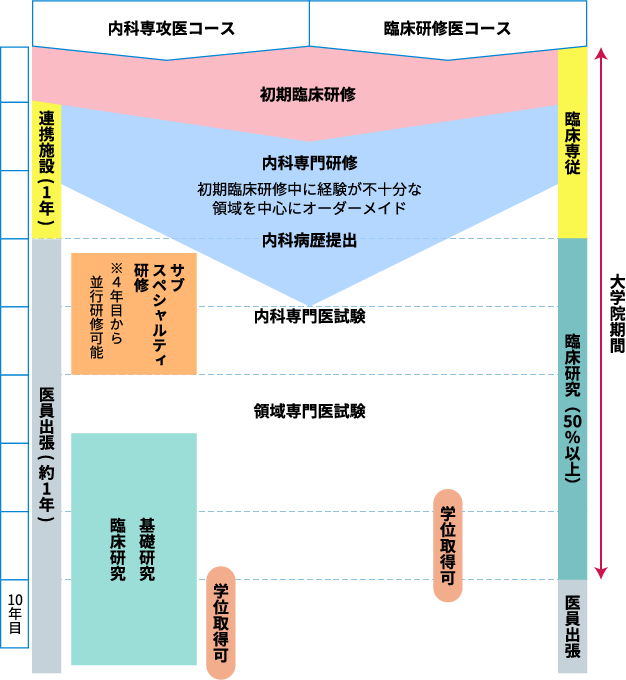
研修プログラム
内科専門研修の流れ
新専門医制度の研修プログラム
【基本領域専門医としての内科専門医取得(研修開始~医師5年目)】
-
①血液内科、膠原病内科、もしくは臨床腫瘍内科の専門医を志す方は、医師一年目から四年目開始のどの時期でも、当医局への入局が可能です。しかし、専門医取得に向けた研修のカリキュラムに変更はありません。
-
②最初の2年間は初期臨床研修医として研修プログラムに定められたローテーション型の研修をおこない、到達目標に向けて研鑽します。
-
③3年目における内科研修のカリキュラムは、初期臨床研修中に経験が不十分な領域を網羅するよう個別にオーダーメイドされます。おもに総合内科・未履修内科・選択内科が含まれます。
-
④新専門医制度では、研修施設はひとつの基幹施設とひとつ以上の連携施設で形成されており、循環型の研修プログラムを取っています。したがって、4年目から5年目において、約1年間の連携施設での研修をおこないます。当教室の連携施設は都立大塚病院・新座志木中央総合病院・春日部市立医療センターなどになります。
-
⑤また、4-5年目において、連携施設での研修を除く期間は、当教室の診療科(リウマチ膠原病内科もしくは血液・腫瘍内科)のサブスペシャルティを選択し、専門領域に重点を置いた並行研修をおこなうことが可能です。血液内科を選択した者は、内科専攻終了後にがん薬物療法を専攻することも可能です。
以下に内科専門医の研修終了要件をまとめます。
-
□全70疾患群のうち、56疾患群以上の経験と160症例以上の症例をJ-OSLERに登録する。
(参考:https://www.naika.or.jp/jsim_wp/wp-content/uploads/2018/03/submitted.pdf) -
□
-
□所定の学会発表もしくは論文発表を2編
-
□内科系の学術集会や企画に年2回以上参加
-
□JMECC受講
-
□プログラムで定める講習会(医療倫理・医療安全・感染対策)を年間2回以上受講
-
□指導医とメディカルスタッフによる評価で医師としての適性を認められる
【出典】日本内科学会ホームページ(https://www.naika.or.jp/)
-
■入局は4年目開始までのいつでも可。ただし研修カリキュラムは変わらない。
-
■3年目の内科ローテーションは総合内科・未履修内科・選択内科を含む。
-
■サブスペシャルティはリウマチもしくは血液から選択する。
血液選択者は内科専攻終了後にがん薬物療法を専攻することもできる。 -
■新専門医制度の連携施設は都立大塚病院・新座志木中央総合病院・春日部市立医療センタ ーなど。
-
■出張病院は板橋区医師会病院・埼玉病院など。(医員出張・医長出張を含む)
-
■取得可能な資格は以下になります。
-
①日本内科学会内科認定医
-
②日本内科学会総合内科専門医
-
③日本血液学会血液専門医
-
④日本リウマチ学会リウマチ専門医
-
⑤日本臨床腫瘍学会がん薬物治療専門医
-
⑥日本輸血・細胞治療学会認定医
-
⑦日本アレルギー学会アレルギー専門医
-
⑧日本リウマチ財団リウマチ登録医
リウマチ・膠原病内科の研修の流れ
【サブスペシャリティ専門医としてのリウマチ専門医取得(目標:医師7年目)】
リウマチ専門医の資格取得のためには、研修施設としての日本リウマチ学会の定める要件を満たした「教育施設」において3年以上のリウマチ学の臨床研修が必須となっています。一方で、日本専門医機構からの通達によりますと基本領域との連動研修は同時に開始できないことからサブスペシャリティの研修は1年遅れてスタートすることとなります。そのため、基本領域を内科専門医とした例を挙げますと、2年間の初期臨床研修終了後に内科専門医研修が始まり、その翌年からリウマチ専門医研修開始が可能となります。つまり、最短で医師として7年目でリウマチ専門医試験の受験が可能となります。
以下にリウマチ専門医の研修終了要件をまとめます。
-
□基本領域学会の認定医或いは専門医の資格を有すること
-
□日本リウマチ学会「教育施設」において通算3年以上のリウマチ学の臨床研修を行ったこと
-
□日本リウマチ学会による単位30単位以上を取得していること
-
□申請時において引き続き3年以上日本リウマチ学会の会員であること

血液・腫瘍内科(血液内科領域)の研修の流れ
【サブスペシャルティ専門医としての血液内科専門医取得(目標:医師7年目)】
血液専門医の資格取得のためには、血液内科研修施設としての要件を満たした施設で3年以上の血液内科研修が必須となっています。しかし、基本領域でおこなった5年目までの研修で血液内科を選択し並行連動させた場合、その期間を3年の研修期間の一部に充当することができます。したがって、最短で医師として7年目で血液内科専門医を取得することが可能となります。
以下に血液専門医の研修終了要件をまとめます。
-
□日本内科学会認定内科医、内科専門医、もしくは日本小児科学会小児科専門医を取得
-
□卒後6年以上の臨床研修をおこない、かつ3年以上、日本血液学会が認定した研修施設で臨床血液学の研修をおこなう
-
□申請時に3年以上の日本血液内科学会会員の継続
-
□臨床血液学に関係した筆頭者として学会発表または論文が2編以上
-
□カリキュラムで定める55症例(赤血球領域15例、白血球領域30例、血栓止血領域10例)を主担当医として経験し登録している
-
□15症例の病歴要約の受理
-
□研修期間中に血液内科関連の学術集会や企画に計5回以上参加している
【出典】日本血液学会ホームページ(http://www.jshem.or.jp/)

血液・腫瘍内科(腫瘍内科領域)の研修の流れ
取得可能な資格/専門医:がん薬物療法専門医(現制度)/腫瘍内科専門医(新専門医制度)
2017年以前に初期臨床研修を開始している医師の場合
現制度で受験資格を満たすことが必要になります。すなわち、初期研修終了後5年以上のがん治療の臨床研修とうち2年間の認定研修施設での研修が必要となります。当院は学会認定研修施設(連携施設)に認定されており、現行の臨床腫瘍学会モデルカリキュラムに則り、腫瘍グループでの入院診療および腫瘍センターでの外来診療で研鑽を積んでいただくことで最短で卒後8年以降での受験が可能になります。現行制度においては血液専門医との同時期の受験も可能です。
現制度で受験資格を満たすことが必要になります。すなわち、初期研修終了後5年以上のがん治療の臨床研修とうち2年間の認定研修施設での研修が必要となります。当院は学会認定研修施設(連携施設)に認定されており、現行の臨床腫瘍学会モデルカリキュラムに則り、腫瘍グループでの入院診療および腫瘍センターでの外来診療で研鑽を積んでいただくことで最短で卒後8年以降での受験が可能になります。現行制度においては血液専門医との同時期の受験も可能です。
2018年以降に初期臨床研修を開始している医師の場合
新専門医制度下で受験資格を満たすことが必要となります。新制度の内科系サブスペシャリティにおいて血液内科専門医が「1)連動研修を行いうる領域」であるのに対して、腫瘍内科専門医は「2)連動研修を行わない領域」に位置付けられています。したがって腫瘍内科の研修は内科専門医取得後の卒後6年以降ということになります。ただし当科の場合腫瘍内科専門医単独の取得は前提としておらず、原則として血液専門医の取得を優先することとなります。
新専門医制度下で受験資格を満たすことが必要となります。新制度の内科系サブスペシャリティにおいて血液内科専門医が「1)連動研修を行いうる領域」であるのに対して、腫瘍内科専門医は「2)連動研修を行わない領域」に位置付けられています。したがって腫瘍内科の研修は内科専門医取得後の卒後6年以降ということになります。ただし当科の場合腫瘍内科専門医単独の取得は前提としておらず、原則として血液専門医の取得を優先することとなります。
現時点ではサブスペシャリティ同士の研修期間重複は認められていないため、実質的には血液内科専門医取得(最短で卒後7年以降)の後に、新たに始まる予定の臨床腫瘍学会作成の新モデルカリキュラムに則って研修いただくことになります。ただし新制度についてはまだ不透明な点が多く、今後とも新専門医機構や臨床腫瘍学会の動向に応じて柔軟に対応していく予定です。

取得可能な専門医・資格
最後に、当教室(血液膠原病内科)で研修をおこなった場合、取得可能な資格は以下になります。
- ①日本内科学会内科認定医
- ②日本内科学会総合内科専門医
- ③日本血液学会血液専門医
- ④日本リウマチ学会リウマチ専門医
- ⑤日本臨床腫瘍学会がん薬物治療専門医
- ⑥日本輸血・細胞治療学会認定医
- ⑦日本アレルギー学会アレルギー専門医
- ⑧日本リウマチ財団リウマチ登録医
当教室では、未来ある皆さまに臨床医としてのキャリアを積めるよう、一丸となって尽力しています。興味を持たれた方はぜひ一度、ご連絡をしてくださいますと幸いです。

